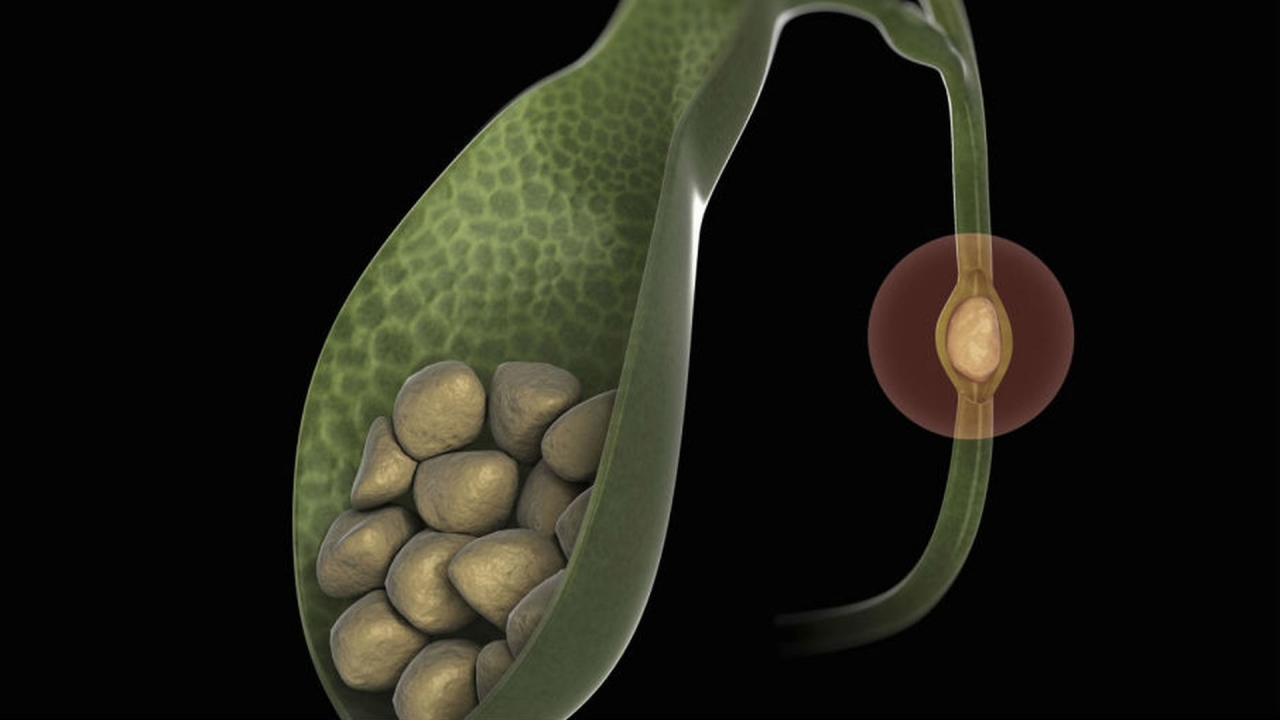
Желчнокаменная болезнь - это заболевание связанное с нарушением обмена билирубина и холестерина, из-за чего происходит образование камней в желчном пузыре или желчных протоках. По распространенности желчнокаменная болезнь занимает третье место после заболеваний сердца и сосудов, сахарного диабета. Чаще всего встречается в странах с высокоразвитой экономикой, у людей, чья работа связана со стрессами и малоподвижным образом жизни.
Причины развития.
Желчный пузырь является резервуаром для накопления желчи. При нарушении ее физико-химических свойств создаются условия для застоя желчи, ее сгущения и нарушения поступления в кишечник. В результате начинает образовываться камень, который постепенно растет. Способствуют развитию желчнокаменной болезни масса факторов: сахарный диабет, дефицит гормонов щитовидной железы (гипотиреоз), нарушенние обмена женских половых гормонов, прием противозачаточных средств, беременность, нарушение холестеринового обмена при атеросклерозе, ожирении или подагре, повышение уровня билирубина при гемолитических анемиях, наследственная предрасположенность к холелитиазу, голодание и неправильное питание, избыточное потреблении жирной пищи с холестерином, воспаление в желчных протоках и желчном пузыре (холангит и холецистит).
Симптомы желчнокаменной болезни
Проявления желчнокаменной болезни могут быть разнообразными. Длительный период времени болезнь может протекать скрыто и может случайно обнаруживаться при проведении ультразвукового обследования брюшной полости. Если камни нарушают отток из желчного пузыря, присоединяется воспаление и инфекция, возникают симптомы, характерные для приступа острого холецистита: боль в правом подреберье, тошнота, рвота, повышение температуры тела.
Выход камней из полости пузыря и их движение внутри желчных протоков приводит к развитию приступа желчной колики, а затем может стать причиной желтухи и острого воспаления в поджелудочной железе. Проявления будут во многом зависеть от локализации камней, размеров каждого, степени выраженности воспаления и поражения соседних органов пищеварения.
Провоцируют обострение жирная пища, физические нагрузки, условия работы (например, вибрация при работе с различными механизированными инструментами на производстве), стрессы.
Основные проявленияя желчной колики:
- внезапные резкие боли в области верхней части живота, боли в области правого подреберья, отдающие в правое плечо и правую лопатку,
- боли сопровождаются тошнотой и рвотой, которые не приносят облегчения,
- сухость во рту,
- зуд кожных покровов,
- пожелтение белочных оболочек глаз и кожных покровов,
- потемнение мочи, при этом становится совсем светлым или обесцвеченным кал.
Приступы колики могут длиться от нескольких минут до нескольких суток, боли могут стихать самостоятельно или после применения обезболивающих препаратов. Помните, что болезнь может протекать атипично, поэтому заниматься дифференциальной диагностикой должен только врач.
Вне периода обострения желчнокаменная болезнь может никак себя не проявлять, либо могут возникать следующие симптомы:
- периодические тупые боли после обильной пищи в правом боку,
- чередование поносов и запоров,
- дискомфорт после приема жирной пищи,
- нарушения пищеварения с тошнотой, дискомфортом в кишечнике и метеоризмом.
Инструментальная и лабораторная диагностика желчнокаменной болезни.
Основным методом для уточнения диагноза, размера и локализации камней, степени выраженности воспалительных изменений желчного пузыря и смежных органов является ультразвуковое исследование органов брюшной полости, как правило, при УЗИ верный диагноз устанавливается более, чем в 90% случаев. Также в стандарт обследования входят общий и биохимический анализ крови, общий анализ мочи. При диагностике острых состояний нередко применяют рентген брюшной полости и ФЭГДС. При осложненном течении ЖКБ или подозрении на наличие камней в желчных протоках назначают МРТ печени с МР-холангиографией.
Лечение желчнокаменной болезни.
Учитывая широкую вариабельность локализации конкремента и клинических форм желчнокаменной болезни, лечение может отличаться принципиально, ни в коем случае не занимайтесь самолечением! При приступе желчной колики необходима неотложная помощь с обезболиванием и устранением препятствия для оттока желчи. Обычно это проводится в стационаре под строгим контролем врача. Если колика не купируется и развивается острый холецистит, показана срочная операция – удаление желчного пузыря (холецистэктомия). Если конкременты локализуются в желчных протоках и вызывают желтуху или острое воспаление в поджелудочной железе, применяется совершенно другой метод лечения – удаление камня через эндоскоп (эндоскопическая папиллотомия).
Предпочтительнее оперативное лечение желчнокаменной болезни проводить в плановом порядке. В таком случае гораздо ниже частота осложнений, лечение можно провести малоинвазивно (без больших разрезов), объем и качество предоперационного обследования позволит выбрать правильный метод лечения.
Способы оперативного удаления желчного пузыря.
- Открытая холецистэктомия (через большой разрез);
- Лапароскопическая холецистэктомия (через проколы);
- Холецистэктомия из минидоступа (через разрез до 5 см).
Оптимальным решением в большинстве случаев является лапароскопическая холецистэктомия. Если технические сложности во время операции не позволяют закончить ее лапароскопически, вынужденно применяют конверсию к минидоступу или открытой холецистэктомии.
Варианты окончания лапароскопической холецистэктомии:
- Желчный пузырь удален лапароскопически (выполнен планируемый объем);
- Желчный пузырь удален, но методом лапаротомии или минилапаротомии;
- Объем ограничен диагностической лапароскопией (только осмотр брюшной полости);
- Холецистостомия (желчный пузырь не удален, наложен наружный свищ);
- Расширение объема вмешательства при осложнениях.
Подготовка к холецистэктомии
Первый этап подготовки за неделю до операции:
- Отказ от употребления алкогольных напитков, курения.
- Выполнение несложных физических упражнений для нормализации мышечного тонуса.
- Прекращение приема антикоагулянтов, которые разжижают кровь, чем повышают риск кровотечений.
Вечером накануне операции пациент отказывается от еды, можно только пить воду. Для подготовки операционного поля удаляется волосяной покров, проводится подготовка кишечника одним из стандартных способов (очистительные клизмы или препараты типа «Фортранс»). В большинстве случаев перед операцией по поводу ЖКБ необходимо приобрести эластический трикотаж (2 эластических бинта по 3 метра или чулки 1 класса компрессии).
Необходимые анализы и исследования
Перед холецистэктомией необходимо сообщить врачу о наличии хронических заболеваний, аллергических реакций, лекарственных непереносимостей, т.к. эта информация может существенно изменить план обследования.
Стандартные лабораторные тесты перед операцией:
- группа крови и резус-фактор;
- общий анализ крови;
- общий анализ мочи;
- анализ крови на сахар;
- биохимический анализ крови на билирубин, мочевину, креатинин, амилазу, АСТ, АЛТ, общий белок;
- коагулограмма (фибриноген, ПТИ, МНО, АЧТВ, ТВ);
- анализ крови на инфекции (гепатит В, С, ВИЧ, сифилис).
Инструментальное обследование:
- ЭКГ, консультация кардиолога или терапевта;
- УЗИ органов брюшной полости;
- ФЭГДС;
- МРТ печени и МР-холангиография
Реабилитация после операции
Сроки заживления и восстановления после холецистэктомии напрямую зависят от способа операции и анестезии. В первые часы после операции проводится врачебное наблюдение. Подниматься с постели больному разрешается через 2-3 часа после операции. Стационарный этап, как правило, длится от 1 до 9 суток в зависимости от сложности вмешательства.
Амбулаторный (под наблюдением врача) – до 1 мес, «домашний» режим, пациент нетрудоспособен, ограничение по поднятию тяжестей до 5 кг, прогулки до 1 км. Ношение бандажа по показаниям.
Ранняя реабилитация – до 3 мес, пациент трудоспособен, в некоторых случаях рекомендуется перевод на легкий труд, разрешается легкая физкультура, прогулки, бег, плавание, велосипед.
Окончательная реабилитация – от 3 до 6 мес по истечении этого срока ограничения, связанные с оперативным лечением снимаются, разрешается привычная физическая нагрузка, расширяется диета.
Диета и питание после холецистэктомии.
Особое внимание диете уделяется в первый месяц после хирургического лечения. Пациентам рекомендуется дробное питание пищей полужидкой консистенции с достаточным употреблением чистой воды. Из ежедневного рациона исключают продукты, которые способны привести к запору или метеоризму, газированные и алкогольные напитки, жареную и жирную пищу.
Физическая активность и спорт в послеоперационном периоде
После холецистэктомии двигательный режим ограничен, возвращение к привычному образу жизни должно проходить постепенно. Двигательная активность, в том числе подъем тяжестей, ограничивается сроком на 3-6 мес. В первый месяц после эндоскопической операции и на 2-3 месяца после открытой операции не рекомендуется поднимать предметы тяжелее 5 кг. Физические упражнения назначает врач. Целью лечебной физкультуры является возвращение работоспособности, тренировка сердца и легких, приспособление к возрастающим нагрузкам. Комплекс ЛФК начинается в первые дни после операции. Дыхательная гимнастика постепенно дополняется упражнениями для нижних конечностей при отсутствии противопоказаний. Постепенно добавляются движения на укрепление брюшного пресса. Повороты туловища задействуют мышечный корсет спины и косые мышцы живота. В позднем реабилитационном периоде рекомендуются пешие прогулки, скандинавская ходьба, спортивные игры в щадящем режиме.
Возможные осложнения после операции
Как и любое сложное медицинское вмешательство, холецистэктомия может приводить к осложнениям как в раннем так и в позднем послеоперационном периоде.
Интраоперационные осложнения:
- прободение стенок внутренних органов – 12-типерстной, толстой кишки и т.д.;
- травмы печени с кровотечением, желчеистечением;
- повреждение кровеносных сосудов, желчных протоков.
В раннем послеоперационном периоде:
- гематомы и биломы в области хирургического вмешательства;
- нагноение послеоперационной раны;
- перитонеальные осложнения;
- нарушение желчеоттока с развитием желтухи;
- острый панкреатит.
В позднем послеоперационном периоде:
- образование свищей, спаек в брюшной полости;
- послеоперационные грыжи;
- келоидные рубцы, лигатурные свищи.
Прогноз
Холецистолитиаз успешно лечится хирургическим путем. После реабилитации пациент практически здоров, возвращается трудоспособность. Из-за риска резидуального холедохолитиаза и возможного развития хронического панкреатита специалисты называют прогноз условно-благоприятным.
